 Página anterior Página anterior |   Voltar ao início do trabalho Voltar ao início do trabalho | Página seguinte  |
Identificar e analisar, no plano da demanda de serviços, desigualdades no acesso aos serviços de saúde entre população SUS dependente e beneficiários de seguradoras de planos de saúde da população dos municípios escolhidos da RMSP.
A pesquisa foi desenvolvida por meio da técnica estudo de casos. Foram selecionados cinco municípios-casos da RMSP, que é constituída por 39 municípios e concentra 10% do total da população brasileira e 18% do Produto Interno Bruto Nacional (PIB). A seleção dos municípios foi intencional e seguiu os critérios de capacidade e potencial da oferta de atenção ambulatorial e hospitalar de média e alta complexidade. Também foi respeitada a participação de um município de cada uma das quatro regiões da macro-região da grande São Paulo, mais a capital, conforme estudo para implantação da NOAS em 2002 realizado pela Secretaria Estadual de Saúde e pelo Conselho Estadual de Secretários Municipais de Saúde - COSEMS. Estas regiões coincidem com a atual divisão administrativa da Secretaria da Saúde. As sedes destas regiões seriam: Santo André, Osasco, Franco da Rocha e Mogi das Cruzes os mesmos municípios que hoje sediam as Diretorias Regionais de Saúde (DIR). No entanto, no último caso, foi escolhido Guarulhos e não Mogi das Cruzes em razão do porte populacional daquele (1 milhão e 100 mil habitantes), e sua maior capacidade instalada.
Segundo dados do Departamento de Informática do SUS (DATASUS), do Ministério da Saúde, em 2002, estes cinco municípios-casos selecionados realizaram 82,7% dos procedimentos de alta complexidade do total do estado de São Paulo. Setenta e três por cento são feitos no Município de São Paulo; 5,3% em Guarulhos; 2,5% em Osasco; 1,6% em Santo André e 0,3% em Franco da Rocha.
O teste estatístico utilizado foi a comparação entre proporções. A amostragem da PCV tomou como base o conjunto da população da RMSP. Para identificar as desigualdades na assistência à saúde, no plano da oferta e da demanda, entre o setor público e privado na RMSP, foram analisadas as bases de dados da Pesquisa de Assistência Médico Sanitária (PAMS, IBGE, 2002) e da Pesquisa de Condições de Vida (PCV, SEADE, 1998), respectivamente. Com a base da PAMS, manipulamos o banco em sua integridade; já no caso do banco da PCV, solicitamos ao SEADE tabulações avançadas de nosso interesse.
Os dados das bases "Informações em Saúde" (DATASUS, 2003) e "Informações sobre Operadoras de Planos de Saúde" (Agência Nacional de Saúde Suplementar ANS, 2004) foram utilizados como material de contexto de análise da pesquisa.
Utilização dos serviços de saúde da rede SUS e da rede privada nos municípios-casos e região metropolitana de São Paulo
A análise inicial dos dados reunidos na PCV - 1998 tem como objetivo comparar a utilização de serviços de saúde, segundo a condição de posse de planos de saúde dos residentes nos municípios de Franco da Rocha, Guarulhos, Osasco, Santo André e São Paulo, em relação à Região Metropolitana de São Paulo - RMSP. Procuramos também identificar as desigualdades no consumo de serviços entre a população SUS e os que possuem planos de saúde nos municípios-casos, bem como as desigualdades no interior de cada um destes grupos populacionais.
De acordo com a Pesquisa de Condições de Vida - PCV da Fundação SEADE (1998), 44,2% da população da RMSP possuíam convênios ou planos de saúde e 55,8% da população dependiam exclusivamente do Sistema de Saúde Brasileiro (SUS).
Pode-se observar, pelo teste de comparação entre duas proporções, que há uma diferença significativa entre quem possui e quem não possui plano de saúde nos municípios de Guarulhos (p<0,04), Osasco (p<0,01), Santo André (p<0,001), e demais municípios da RMSP (p<0,01).
A Tabela 1 mostra que Santo André concentrava o maior percentual de indivíduos possuidores de convênios ou planos, a saber, 71,5%. Excetuando-se Franco da Rocha, onde a amostra não comportava desagregação, situava-se no outro extremo Osasco, com 38,6% de indivíduos com posse de planos. Guarulhos, com 42,1%, e São Paulo, com 46,5%, exibiam percentuais próximos, variando pouco, inclusive, em relação àqueles apresentados tanto pela Região Metropolitana de São Paulo - RMSP, 44,2%, quanto aos demais municípios da RMSP, 40,2%.
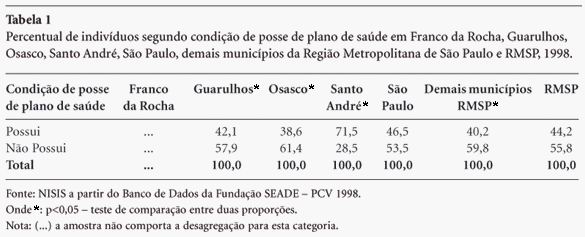
As diferenças observadas na proporção da população consumidora de convênios ou planos de saúde entre os municípios da RMSP podem ser explicadas por suas diferenças socioeconômicas, seus processos históricos de desenvolvimento e pelas distintas estratégias de expansão do setor suplementar da saúde (convênios e planos).
Como exemplo das desigualdades, entre os municípios selecionados, apresentamos dados do Índice de Desenvolvimento Humano dos Municípios (IDH-M), calculado pelo IPEA e Fundação João Pinheiro para todos os municípios brasileiros, situando cada município no ranking nacional. O IDH-M seguiu a mesma metodologia do PNUD para o cálculo do IDH dos países, e resulta da composição de quatro indicadores - um de renda, a esperança de vida ao nascer que reflete a dimensão de longevidade e dois de educação: a taxa de alfabetização das pessoas com mais de 15 anos e a taxa bruta de matrículas.
Observamos que estes municípios encontram-se entre os 20% dos municípios brasileiros com os melhores Índices de Desenvolvimento Municipal e, mesmo assim, apresentam indicadores com valores bastante diferenciados entre si. São Paulo apresenta os maiores índices de riqueza e longevidade, embora tenha o índice de escolaridade menor que Santo André. Sua posição no ranking da riqueza, o sétimo entre os 645 municípios paulistas, revela o processo de reestruturação produtiva ocorrido nos últimos anos, mantendo sua condição de mais dinâmico município do Estado. Santo André ocupa, entre os cinco municípios selecionados, a segunda melhor posição no ranking do IDH-M pela diferença que existe entre sua renda per capita com São Paulo. A cidade de Osasco, por sua vez, ocupa a terceira posição no ranking dentre os municípios selecionados devido aos índices de renda per capita e escolaridade. Guarulhos está na quarta posição em relação aos demais devido aos índices de esperança de vida ao nascer e renda. Finalmente, Franco da Rocha é o que apresenta os piores índices entre os municípios-casos.
Características e desigualdades entre os consumidores de planos de saúde
Porém, aquelas diferenças na proporção de população consumidora de planos e convênios de saúde também se expressam entre as diversas classes de renda dos indivíduos tomados segundo agregados territoriais distintos. Na busca do reconhecimento de desigualdades entre os beneficiários de planos, selecionamos a variável renda segundo quintis, que apresentamos na Tabela 2.
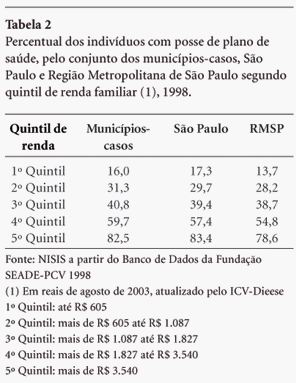
Na Tabela 2, o teste de comparação entre duas proporções mostra que para um mesmo quintil de renda não houve diferenças entre os municípios-casos, município de São Paulo e RMSP (p>0,05). No entanto, observa-se diferença importante quanto à posse de planos por faixa de renda: no quintil superior, o percentual de indivíduos com posse de planos de saúde é de 82,5% para o conjunto de municípios-casos (que inclui o município de SP); 83,4% para São Paulo isoladamente e 78,6% para a RMSP. Em oposição, no quintil inferior, estes percentuais variavam de 16,0% para o conjunto de municípios-casos; 17,3% para o município de São Paulo e 13,7% para a RMSP. Pode-se afirmar que o percentual médio de 40% de consumidores de planos na população mascara a desigualdade existente quanto à posse de convênios e planos entre as faixas de renda.
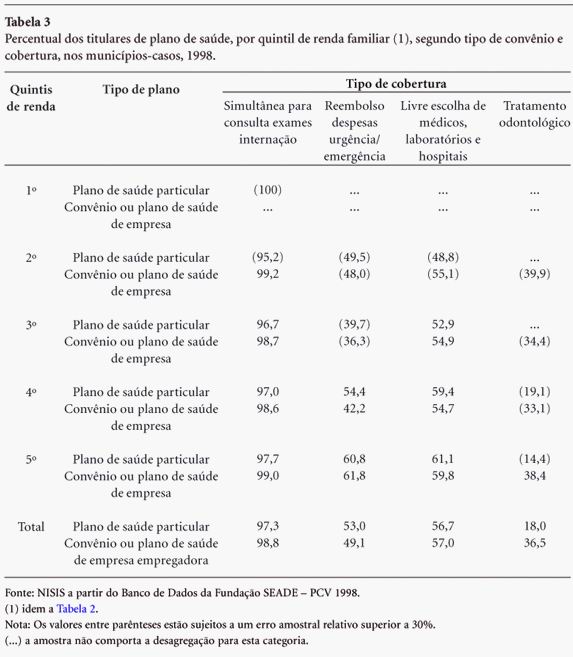
Na análise da Tabela 3, pode-se observar uma distribuição semelhante entre os beneficiários de planos de empresa empregadora quando comparados aos possuidores de planos particulares quanto à cobertura de consultas, exames e internações. Esta semelhança na oferta pelo mercado das seguradoras/operadoras aponta para a conformação de uma "cesta básica" de consumo de serviços de saúde. Porém, nos quintis superiores de renda familiar, as respostas foram mais afirmativas quando interrogados sobre posse de planos de saúde cujas modalidades incluem, para além da cobertura simultânea de consultas, exames e internações, a possibilidade de reembolso de despesas em caso de urgência e emergência, a livre escolha dos médicos e tratamento odontológico. Este é um reflexo das desigualdades deste mercado, isto é, quem tem mais renda compra um produto com mais opções de assistência do que quem tem menos renda, que se limita à "cesta básica". Para a cobertura odontológica, há pouca variação entre as faixas de renda para os titulares de convênio ou plano de empresa empregadora; no entanto, ela cai à metade quando se foca os detentores de convênio ou plano de saúde particular.
Desigualdades na demanda
Neste aspecto, a análise comparada dos dados entre a RMSP e o conjunto dos municípios-casos mostrou resultados muito semelhantes, pelo que optamos pela apresentação apenas dos dados desses últimos. Para cada município isoladamente, a amostra não permitiu desagregação.
Para o estudo da demanda da rede SUS e da rede privada, selecionamos o indicador "Procura por atendimento nos serviços de saúde nos últimos 30 dias" e o "Tipo de serviço procurado". A análise destes indicadores e sua desagregação segundo quintis de renda nos permitiu identificar desigualdades entre as populações usuárias do SUS e a população beneficiária/consumidora de planos de saúde.
Os dados referentes à procura por atendimento nos últimos 30 dias seguem abaixo.
Na Tabela 4, pode-se observar que houve uma diferença estatisticamente significativa entre a população com e sem plano no 1º, 4º e 5º quintis (p<0,05) em relação a procura por atendimento de saúde nos últimos 30 dias, prevalecendo a população com plano.
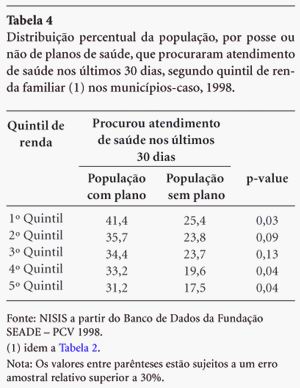
Os possuidores de planos demandam mais os serviços em todos os quintis quando comparados com os que não têm planos de saúde. Este resultado se repete tanto no conjunto de municípios-caso, como na cidade de São Paulo e na RMSP. Já os que não possuem planos, e que, portanto, constituem a população usuária do SUS, buscaram atendimento de saúde em menor proporção.
Observe-se que, tanto no caso dos possuidores como dos não possuidores de planos de saúde, os quintis de renda inferior referem uma procura por atenção maior do que aquela apresentada pelos quintis superiores, e em ambos apresenta-se uma escala descendente da demanda do quintil inferior para o superior. No caso dos possuidores de planos ou convênio, esta diferença oscila entre cerca de 40% e 33%; e nos não possuidores essa mesma diferença varia entre 25% e 17%.
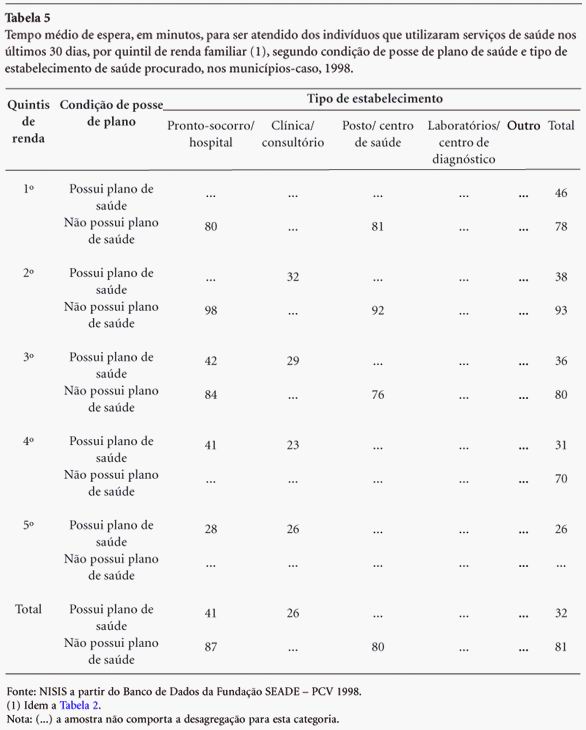
Tempo médio de espera e tipo de serviço procurado
Para qualificarmos o acesso aos serviços de saúde entre os beneficiários e não de planos de saúde, que na procura por atendimento foram atendidos no mesmo dia, apresentamos na tabela abaixo os resultados do tempo médio de espera (em minutos) para o atendimento.
Em relação ao tempo médio de espera até ser atendido, nos municípios-caso, incluindo São Paulo, observa-se uma distinção evidente entre os dois grupos: os não possuidores de planos suportavam maior espera - cerca de 81 minutos, enquanto que os possuidores esperavam 32 minutos, em média, até o atendimento.
Ressalte-se ainda que, enquanto o tempo médio de espera entre os não possuidores de planos é distribuído de maneira mais ou menos homogênea entre os cinco quintis de renda, entre os possuidores de planos observa-se uma escala descendente, ou seja, enquanto o quintil inferior de renda refere um tempo médio de espera de 46 minutos, o quinto e último quintil espera 26 minutos por atendimento de saúde.
Estes números apontam para uma desigualdade importante na maneira pela qual os serviços de planos de saúde atendem os diferentes grupos sociais: os ricos são atendidos mais rapidamente que os pobres. Na rede SUS, o tratamento dos usuários é praticamente igual.
O tipo de estabelecimento procurado por ambos agrupamentos de indivíduos pode ser visualizado na Tabela 6.
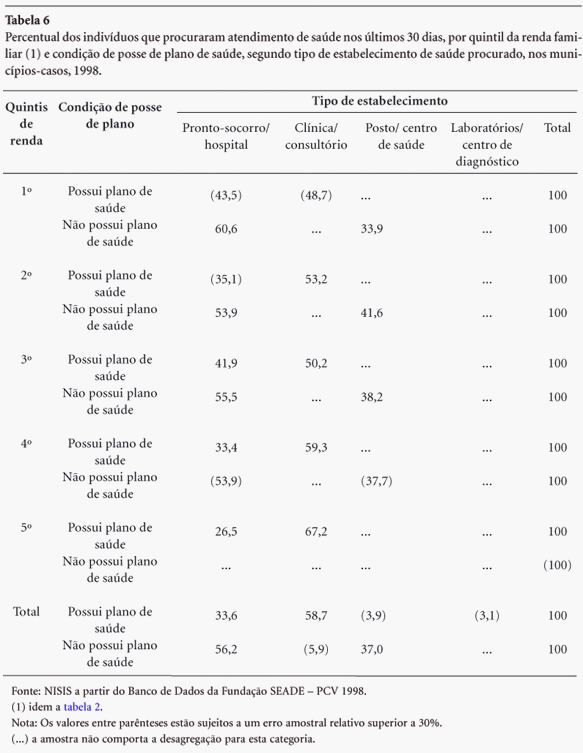
Os consumidores de planos de saúde procuraram mais as clínicas e consultórios do que os prontos-socorros ou hospitais e utilizaram postos ou centros de saúde em apenas 3,9% dos casos. Os não possuidores de convênios e planos procuraram mais os prontos-socorros do que os centros de saúde, sendo muito baixa a referência de uso de clínicas e consultórios. Isso mostra uma diferença entre a porta de entrada no sistema de saúde pela população usuária do SUS e a de consumidores de planos e/ou seguros de saúde. Os primeiros buscam mais os serviços de urgência/ emergência, possivelmente como reflexo de uma menor oferta e/ou acessibilidade à rede de unidades básicas. Já a porta de entrada aos serviços de saúde para o segundo grupo se dá através das clínicas e consultórios médicos, principalmente nos dois quintis superiores de renda, mostrando que também existe um padrão diferenciado de consumo dos diversos tipos de serviços no interior deste grupo.
Estes dados são coerentes com os obtidos pela Pesquisa de Assistência Médico Sanitária - PAMS - 2002 sobre oferta de serviços, em que se observa na rede particular uma oferta maior de ambulatórios e consultórios do que na rede SUS. Esta oferta diferenciada poderia explicar, em parte, o padrão diverso de demanda a estes serviços segundo a variável ser ou não beneficiário de planos de saúde, mesmo se considerando o lapso de tempo entre as duas pesquisas.
A PAMS mostra também que existe maior número de serviços de urgência/emergência na rede privada que na rede SUS, repetindo o que ocorre com os serviços ambulatoriais. No entanto, os dados de produção dos serviços exibiram uma situação inversa, em 2001. Em um universo de 4,5 milhões de atendimentos de urgência/emergência, 73% foram realizados pelo SUS, 25% pelos planos e seguros de saúde e somente 2% pagos diretamente pelo usuário.
A baixa produção dos serviços de urgência/emergência na rede particular pode ter várias hipóteses explicativas: a) a maior oferta e "facilidade" de acesso aos demais serviços diminuiria a procura por serviços de urgência/emergência; b) conforme o tipo de plano/seguro de saúde há desigualdades no acesso e na oferta de serviços ambulatoriais da rede privada levando, por exemplo, os beneficiários dos quintis inferiores de renda a buscar atendimento em pronto-socorro ou hospital, incluindo os do SUS; c) conforme o tipo de seguro/plano de saúde, existem barreiras no acesso aos serviços de urgência/emergência da rede privada embora numerosos; d) haveria uma percepção diferenciada da gravidade do quadro mórbido na população entre os beneficiários de planos de acordo com seu perfil de renda; e) finalmente, haveria esta diferença de percepção quando se considera a população que depende exclusivamente do SUS e o conjunto dos beneficiários de planos.
A utilização residual de postos de saúde pela clientela segurada (3,9%) pode ser explicada pelo consumo de serviços prestados exclusivamente pelo setor público como, por exemplo, vacinas e a procura de medicamentos, que não são fornecidos pelos planos.
Um último ponto a ser descrito refere-se ao comportamento, por faixas etárias, da variável posse ou não de plano/seguro. Os consumidores de planos de saúde se concentram na faixa etária de 31 a 50 anos de idade (32,0%,), vindo logo a seguir a faixa até 17 anos (29,9%), composta pelas crianças e os jovens na condição de beneficiários dos planos de saúde, como dependentes do titular. A faixa etária de 18 a 30 anos participa com 20,8% e a de 51 e mais com 17,3%.
A distribuição por faixa etária da população usuária do SUS espelha a pirâmide populacional do conjunto dos municípios-casos: 34,2% na faixa até 17 anos, 25,6% na faixa 18 a 30 anos, 24,9% na faixa 31 a 50 anos e 14,1% na faixa de 51 anos e mais.
Comparando-se o perfil etário entre as duas populações acima referidas, observamos que é na faixa de 31 a 50 anos que se diferenciam os consumidores e não consumidores de planos de saúde. Esta diferença reflete a importância da população trabalhadora do mercado formal no consumo deste tipo de serviço de saúde. Vale destacar também a diferença na faixa etária de 51 anos e mais, pouco superior em favor dos consumidores de planos, que pode ser explicada pela preocupação dos idosos em garantir acesso aos serviços de saúde.
Tomemos apenas a população consumidora de planos/seguros de saúde que foi analisada em dois subgrupos independentes, um, de consumidores que pagam do próprio bolso, chamados de particulares, e outro cujos planos são pagos pela empresa empregadora. Quando analisamos a fonte pagadora (empresa ou particular), verificamos que entre os particulares 35,6% são da faixa de 51 e mais contra 7,1% de participação no subgrupo empresa empregadora; na faixa de 31 a 50 anos temos 54,5 % de empresa contra 35,4% no subgrupo particular. O grupo etário de 18 a 30 anos responde por 37,6% do subgrupo empresa e 17,4% do subgrupo particular.
Outra característica da população consumidora de planos de saúde reside no fato de que os beneficiários de planos de empresas empregadoras, como dito anteriormente, são trabalhadores formais na faixa etária mais produtiva (entre 18 a 50 anos).
Entre os consumidores que compram seus planos de saúde diretamente no mercado, o percentual de titulares na faixa etária de 51 anos e mais é o maior (35,6%). Esta característica, hoje, tem sido objeto de conflito entre consumidores e empresas/seguradoras de planos de saúde. Os primeiros, defendendo seus direitos de consumo de serviços de saúde sem qualquer restrição pela idade. Os segundos, pressionam contra qualquer tipo de regulação, pelo Estado, na cobrança e oferta diferenciada de serviços por faixa etária.
Os achados da pesquisa não são contraditórios aos encontrados em alguns outros estudos que abordam a mesma questão, entretanto sob outra perspectiva ou em outro nível de agregação 4, 5, 6,7.
A particularidade identificada nos compradores do produto no mercado foi a de que os planos de saúde são comprados majoritariamente pelas empresas empregadoras cujos beneficiários são trabalhadores formais na faixa etária de 18 a 50 anos com forte proeminência para a faixa de 31 a 50 anos (54,5%). Segundo Bahia et al., o plano individual (particular) é mais freqüente entre os inativos, incluídos os aposentados5. Nossos dados corroboram essa afirmação quando verificamos que entre os titulares de planos particulares 35,6% estão na faixa de 51 anos e mais, enquanto que essa faixa participa com apenas 7,1% entre os titulares de planos de empresa. Esses dados vêm reforçar a hipótese de Farias & Melamed, a partir do estudo da PNAD/98 do IBGE, de que "coube ao setor supletivo abarcar uma parcela substancial da clientela remanescente do antigo sistema de assistência médico-previdenciária, ou seja, trabalhadores situados no setor formal de trabalho." Ainda segundo os autores, entre os segurados 65% seriam beneficiários de planos intermediados pelas empresas e 35% seriam particulares4.
As diferenças regionais podem ser aproximadas nas diferenças do gradiente dos resultados encontrados nos dois estudos. Na PNAD/98, segundo a divisão de Farias & Melamed, entre os 40% mais pobres apenas 5,1% possuíam plano de qualquer tipo e nos 10% mais ricos esse percentual sobe para 74%; havia também uma diferença de 1 habitante com plano para 3 outros sem plano na região Sudeste, ao passo que no Nordeste essa relação é de 1 em cada 8. Na presente pesquisa, no quintil inferior, para os municípios-casos temos 16% com posse de plano, 17,3% para o município de São Paulo e 13,7% para a RMSP e no quintil superior temos 82,5% com posse de plano nos municípios-casos, 83,4% para São Paulo e 78,6% para a RMSP4. Apesar da diferente metodologia de agregação e das faixas de renda criadas, pode-se aceitar a afirmação dos autores de que "é importante destacar que a realidade intra-regional está longe de ser homogênea" 4.
Também no estudo de Bahia et al., quando da análise da utilização dos serviços de saúde, foram relatadas diferenças significativas entre titulares de planos e sem planos onde temos que "a utilização dos serviços de saúde é muito mais intensa no segmento coberto por planos, como se depreende pela diferença entre a proporção de pessoas com plano (72%) que passaram por ao menos uma consulta médica nos 12 meses antes da entrevista" contra 41% da população SUS dependente5 . Resultados similares foram encontrados em nossa pesquisa conforme apresentado na Tabela 6, onde a diferença percentual média a favor dos que possuíam planos e que procuraram atendimento nos últimos 30 dias foi em torno de 38% em relação aos que não possuíam planos.
No entanto, conforme estudo de Almeida et al. sobre a prevalência de doenças crônicas e utilização dos serviços a partir do banco PNAD/98, embora tenha sido encontrada diferença significativa na utilização dos serviços entre quem tinha plano e quem não tinha plano (5,6 e 4,7 consultas anuais, respectivamente) a diferença de apenas 1 consulta indica que "a cobertura do SUS tem sido próxima da oferecida pelos planos, no caso dos portadores de problemas crônicos"6.
Aqui, porém, cabe destacar os achados desta pesquisa quando analisadas as desigualdades, focado o aspecto tempo médio de espera para ser atendido: de uma média de 32 minutos de espera para quem possuía plano para 81 minutos de espera para quem não possuía plano. Tomado o tempo de espera segundo o tipo de serviços utilizado é nos serviços ambulatoriais que temos a maior desigualdade: enquanto os segurados de planos de saúde esperam em média 26 minutos, o usuário SUS dependente espera 80 minutos, três vezes mais. No serviço hospitalar, essa diferença cai para duas vezes. Ou seja, mesmo concordando com afirmativa de Almeida et al. de que, no caso dos portadores de problemas crônicos, "o maior consumo de internações hospitalares entre os mais pobres, independentemente da posse de plano de saúde, sugere que a universalização do acesso é uma realidade" 6 , há que se verificar em que condições ocorre esse acesso, isto é, de que maneira se manifestam as desigualdades.
Um último aspecto a ser levantado diz respeito à relação público/privado na oferta dos serviços mais complexos e custosos à população segurada por planos e não seguradas. Segundo Farias & Melamed, nos últimos 12 meses antes da pesquisa, dentre as pessoas que possuíam planos e que tiveram internação, em média 14% o fizeram pelo SUS; entre os segurados do estrato dos 40% mais pobres essa cifra sobe para 33,7% e entre os 10% mais ricos, situou-se em 5,7%. Considerando todos os indivíduos que declararam terem sido internados no SUS, os segurados do setor supletivo representaram 6,3%4.
Em outra pesquisa, estudando o total dos procedimentos de revascularização do miocárdio - classificado de alta complexidade - realizados pelo SUS no ano de 2002 nos municípios-casos e Região Metropolitana de São Paulo, temos a seguinte proporção de atendimentos realizados nos segurados por planos de saúde: em Guarulhos, 7,5% do total de intervenções ocorreu em pacientes com plano de saúde; no município de São Paulo esse percentual foi de 11,05% e na RMSP foi de 10,97%8.
A nosso ver, os resultados apresentados no presente artigo nos permitem entender porque, como afirmam Faria & Melamed na discussão sobre a segmentação dos mercados de assistência de saúde, há sempre um assunto recorrente que é a freqüência e o tipo de serviço ou procedimento que os segurados consomem quando recorrem ao SUS4.
Questões relativas ao setor suplementar e de como a atuação das operadoras afeta o SUS devem ser incorporadas na pauta de discussão dos conselhos gestores. Os parâmetros balizadores dessa discussão devem ser os princípios da universalidade, da integralidade e da igualdade, além da eqüidade na atenção à saúde.
A defesa do direito universal à saúde e sua relevância pública devem estar acima dos interesses econômicos das operadoras de planos e seguros de saúde. A busca de equilíbrio nessa relação passa pela reconstrução de um Estado Público apto a exercer a regulação por meio da publicização de seus processos decisórios.
Para tanto, faz-se necessária a ação conjunta dos poderes Executivo, Legislativo e Judiciário, particularmente do Ministério Público, dos órgãos de defesa do consumidor e de outras formas de participação direta dos cidadãos na formulação das políticas públicas, fortalecendo os Conselhos Gestores em todas as instâncias, para que as ações de saúde possam melhorar a qualidade de vida da população brasileira.
Colaboradores
UC Pessoto, LS Heimann, LC Ibanhes, J Kayano, IEN Castro, V Junqueira, JL Rocha, RC Boaretto e CT Cortizo trabalharam na concepção, na pesquisa, na metodologia, na análise e interpretação dos dados, bem como na redação final do artigo. OC Luiz e LC Martins trabalharam na análise, interpretação dos dados e redação final do artigo.
A pesquisa Desafios para a Eqüidade em Saúde na Região Metropolitana de São Paulo foi financiada pelo International Development Research Center-IDRC, Canadá e teve a gerência financeira da Red de Investigación em Sistemas e Servicios de Salud del Cono Sur-RED.
1. Agência Nacional de Saúde Suplementar. 2002. Disponível em: http://www.ans.gov.br
2. Núcleo de Investigação em Serviços e Sistemas de Saúde - NISIS. Quantos Brasis? Equidade para Alocação de Recursos do SUS [CD-ROM]. Instituto de Saúde/Secretaria de Estado da Saúde de São Paulo; 2002. [ Links ]
3. Costa OV. Pesquisa de condições de vida. São Paulo em Perspectiva 2003; 17(3-4): 142-150.
4. Farias LO, Melamed C. Segmentação de mercados da assistência à saúde no Brasil. Rev C S Col 2003; 8(2): 585-598.
5. Bahia L, Costa AJL, Fernandes C, Luiz RR, Cavalcanti M de LT. Segmentação da demanda dos planos e seguros privados de saúde: uma análise das informações da PNAD/98. Rev C S Col 2002; 7(4): 671-686. [ Links ]
6. Almeida MF de, Barata RB, Montero CV, Silva ZP da. Prevalência de doenças crônicas auto-referidas e utilização de serviços de saúde, PNAD/1998, Brasil. Rev C S Col 2002; 7(4): 743-756.
7. Dachs JNW. Determinantes das desigualdades na auto-avaliação do estado de saúde no Brasil: análise dos dados da PNAD/1998. Rev C S Col 2002; 7(4): 641-657.
8. Heimann et al. Desafios para a Eqüidade em Saúde na Região Metropolitana de São Paulo. Relatório Final da Pesquisa. São Paulo; 2004. [Mimeo].
Umberto Catarino PessotoI;
nisis@isaude.sp.gov.br
Luiza Sterman HeimannI;
Roberta Cristina BoarettoI;
Iracema Ester do Nascimento CastroI;
Jorge KayanoI; Lauro Cesar IbanhesI;
Virginia JunqueiraI; Jucilene Leite da RochaI;
Renato BarbozaI; Carlos Tato CortizoI;
Lourdes da Conceição MartinsII;
Olinda do Carmo LuizI, II
INúcleo de Investigação em Serviços e Sistemas de Saúde, Instituto de Saúde, Secretaria de Estado da Saúde de São Paulo. Rua Santo Antonio 590/ 4º andar, Bela Vista. 01314-000 São Paulo SP. IIFaculdade de Medicina do ABC
Ciência& Saúde Coletiva v.12 n.2 Rio de Janeiro mar./abr. 2007
 Página anterior Página anterior |   Voltar ao início do trabalho Voltar ao início do trabalho | Página seguinte  |
|
|
|